Dank der High-Tech-Medizin haben selbst Babys, die viele Monate zu früh auf die Welt kommen, heute große Überlebenschancen. Doch einige der Kinder zeigen später im Schulalter Verhaltensstörungen. Um schon im Brutkasten vorzubeugen, lernt man an der Uniklinik Tübingen jetzt die Sprache der Frühchen.
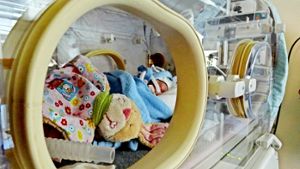
Tübingen - Der kleine Mensch heißt Maja. Es dauert eine Weile, bis man sie entdeckt in einem Raum, der beherrscht wird von Monitoren und Türmen aus medizinischen Geräten. Sie liegt in einem verkabelten Glaskasten wie ein hochgesichertes Juwel. Maja ist sieben Wochen alt. Nicht lange her, da hat sie die 1000-Gramm-Marke überschritten. Für die Verhältnisse hier auf der Intensivstation der Tübinger Frühchenklinik ist sie nun schon ein schwerer Brocken. Willi und Flip, Majas Kuscheltiere, liegen mit im Brutkasten und sind wahre Riesen gegen sie. Majas Füße stecken in zu großen selbstgehäkelten Söckchen, darunter blinkt ein Sensor rot wie Kinderspielzeug. Sie trägt einen gestreiften Mini-Body, den man im Internet-Frühchenshop kaufen kann. Inzwischen ist sie schon der ersten Windelgeneration entwachsen, die war ungefähr so groß wie eine Knoppers-Verpackung. Sie räkelt sich, öffnet die Augen. Ihre Mutter sitzt neben dem Inkubator und streckt eine Hand durch die Öffnung: „Na Maus, bisch du wach?“
Majas Gesicht verschwindet fast unter ihrer Beatmungsmaske, mit der sie aussieht wie ein kleiner Astronaut. „Liegsch du da schön, hm?“ Maja umklammert den Finger der Mutter, und es ist schwer zu sagen, wen das mehr beruhigt. Constance Gavranovic, 34, ist jeden Tag von neun Uhr morgens bis neun Uhr abends bei ihr. Schaut Maja an, wenn sie schläft, redet mit ihr, wenn sie wach ist, erzählt ihr, was ihr so einfällt. Nachmittags liegt das Kind ein paar Stunden auf ihrer Brust. Gestern, erzählt sie, streckte Maja die Hände nach ihr aus, als sie wieder heimgehen wollte. Sie ist immer noch nah am Wasser gebaut.
460 Gramm bei der Geburt
Maja wurde viel zu früh in diese Welt geschickt. Nach 23,5 Wochen. Der berechnete Geburtstermin war der 4. November, am 12. Juli war sie da. Sie wog 460 Gramm und glich eher einem Vogeljungen als einem Menschenbaby. Die Füße hätten in einer Streichholzschachtel Platz gefunden. „Haut und Knochen, wirklich nur Haut und Knochen“, sagt Constance Gavranovic. Nun ist das Schlimmste überstanden. Unglaublich, was für eine Kraft sie hat, meint die Mutter. Mit ihren Beinen kann sie schon ausschlagen wie ein junger Stier.
Noch vor 20 Jahren hätte das Mädchen keine Überlebenschance gehabt. Zu tief war die Schneise, die Rassehygieniker in Deutschland geschlagen hatten. Die Überzeugung, der Tod kleiner, kraftloser Kinder sei eine natürliche Auslese, fußte tief im 19. Jahrhundert. Die Nazis mit ihrem Krieg gegen die Schwachen zertraten endgültig jede zarte Bemühung für Frühgeborene. Diese Haltung überdauerte den Krieg in beiden Teilen Deutschlands. Kinderärzte lehrten und praktizierten weiter, pflanzten ihre Sichtweise in die nächste Ärzte-Generation. Und wenn schon Mediziner die Winzlinge abschrieben, wie sollten sie da zeigen, was in ihnen steckt?
Anfang der 60er wurde die künstliche Beatmung von Frühgeborenen möglich. In Amerika nutzte man die Chance. Als 1963 der Kennedy-Sohn Patrick viel zu früh auf die Welt kam und starb, bekamen Neonatologie-Forscher einen zusätzlichen Anstoß direkt aus dem Weißen Haus. Bei deutschen Medizinern herrschte weiter Widerwille, den Fortschritt anzunehmen und Kinder unter 1500 Gramm am Leben zu erhalten. Noch 1980 gab es keine zehn Intensivstationen für Frühgeborene. „Die Wegwerf-Mentalität wirkte lange nach“, sagt Christian Poets, 56, Professor für Neonatologie an der Universitätsklinik Tübingen. Bis heute findet man bundesweit nur drei Lehrstühle für sein Fach: in Tübingen, Berlin und Greifswald.
Verhaltensauffällig im Schulalter
Inzwischen müssen die Frühchen nicht mehr an Lungenversagen oder an einer Hirnblutung sterben. Selbst Allerkleinste, die kurz nach der 22. Schwangerschaftswoche auf die Welt kommen, kriegt man fast immer durch. Auch körperliche Spätschäden sind selten. Die hoch technisierte Medizin hat sehr viel erreicht.
Aber diese Erfolge lassen andere Handicaps zu Tage treten. Man weiß jetzt: ein Drittel der Frühchen neigen später im Schulalter zu Verhaltensauffälligkeiten. Sie sind häufiger als andere Kinder hyperaktiv, können sich schlechter konzentrieren, weniger flexibel auf neue Situationen einstellen. Öfter als andere Kinder zeigen sie Bindungsstörungen, sind überängstlich oder distanzlos, können sehr anhänglich und im nächsten Moment schroff abweisend sein.
Zugleich gibt es immer mehr Frühchen. Mit der Zahl von Risikoschwangerschaften etwa nach einer künstlicher Befruchtung wächst auch die Gefahr von Frühgeburten. Ein weites Feld also für Neonatologen. „Die Gerätemedizin allein hilft uns hier nicht mehr weiter“, sagt Christian Poets. Vor neun Jahren erhielt er einen Ruf an die Uniklinik Berlin. Er blieb unter einer Bedingung in Tübingen: Geld für Nidcap.
Nidcap steht für „Newborn Individualized Developmental Care and Assessment Program“, das von der deutschen Neuropsychologin und Harvard-Professorin Heidelise Als entwickelt wurde. Es besagt im Wesentlichen: Schon ein Persönchen wie Maja hat einen klaren Willen. Den äußert sie auch. Man muss sie nur verstehen.
Löcher im Darm
Eine Gewebeschwäche machte Majas Mutter früh in der Schwangerschaft zu schaffen. In der 19. Woche stülpte sich die Fruchtblase nach außen. Nach einer OP fand sie sich erneut im Krankenhaus wieder. Wehen setzten ein, binnen einer Stunde brachte sie Maja zur Welt. Gleicht nach der Geburt sagte sie, ohne ihre Tochter überhaupt zu sehen: „Sie schafft es.“ Am nächsten Tag war es soweit: Ihr Mann hatte Maja schon beschrieben („ihr Kopf ist halt ziemlich klein“), die Anspannung war dennoch enorm: Was kommt da jetzt? Dann lag das kleine Ding auf ihr: „So ein Glück.“
Maja hat seitdem schon einiges mitgemacht. Man stellte Löcher in ihrer Darmwand fest. Im Alter von drei Tagen kam sie zum ersten Mal unters Messer: „Das war die schlimmste Nacht meines Lebens“, sagt die Mutter. „Es ging alles gut. Wie ein Wunder.“ Maja muss nun vorübergehend mit einem künstlichen Darmausgang zurechtkommen. Sie macht das prima.
Auf ihrer Brust sind Elektroden befestigt, damit man Kreislauf und Blutwerte überwachen kann. Die Beatmungsmaske braucht sie, weil ihre Lungenbläschen beim Ausatmen zusammenfallen und sich beim Einatmen nur schwer wieder ausdehnen. Über die Magensonde wird sie ernährt. Der Inkubator ihrer Nachbarin auf der Station sieht aus wie ein Miniatur-Solarium. Das Mädchen hat eine Neugeborenengelbsucht und macht gerade Lichttherapie. Ein Nabelkatheder versorgt sie mit Dopamin, weil ihrem Herz noch die Kraft fehlt, das Blut ohne Hilfe überall hin zu pumpen.
Glukoselösung statt Mutterkuchen
Wie schafft man für so kleine Menschen einen Platz, wo sie nicht nur überleben, sondern auch seelisch wachsen können? Wie gibt man ihnen einen Teil dessen zurück, was sie früh verloren haben? Wie verwandelt man ein Krankenhauszimmer in eine gemütliche Höhle wie den Uterus?
Maja und die anderen 16 Kinder auf der Intensivstation sollten eigentlich noch viele Monate im Fruchtwasser schweben. Doch die Schwerkraft hat sie bereits fest in ihrem Griff. Statt Mutterkuchen gibt es eine Glukoselösung. Und dann riecht hier auch alles ganz anders als im Bauch.
Dort würde Maja jetzt mit den Armen und Beinen ständig an die Fruchtblase stoßen, die ihr Halt und Orientierung gäbe und sie wie eine Gummiwand immer wieder zurück dirigierte. Streckt sie sich jetzt, findet sie nicht mehr allein in ihre Mitte. Der Arm verliert sich in den unendlichen Weiten des Inkubators, verharrt schließlich salutierend wie bei einem Gardeoffizier.
Keine Zeit, um sich ungestört zu entwickeln
Zwischen der 22. und 40. Woche bilden sich die Windungen und Synapsen des Frontalhirns, das als eine Art Steuerzentrale fungiert. Im Bauch geht dieser Prozess in aller Ruhe und Ordnung über die Bühne. Im Inkubator ist es damit nicht weit her: Da piepst wieder ein Gerät, muss wieder ein Pflaster auf die Haut, geht wieder ein Licht an, wird wieder die Temperatur gemessen, Sekret abgesaugt oder eine Windel gewechselt. Wie soll man sich da ungestört auf das Entwickeln konzentrieren? „Ein Frühchen wird täglich so oft überwältigt“, sagt Natalie Broghammer, 38, Kinderkrankenschwester an der Tübinger Uniklinik. Und weil der kleine Wurm nicht gleichzeitig schreien, Angst haben und Luft holen kann, hört er vor lauter Überforderung manchmal einfach eine Weile auf zu atmen.
Vor sieben Jahren hat Natalie Broghammer damit begonnen, die Sprache von Frühchen zu lernen. Inzwischen ist sie Nidcap-Trainerin und die Tübinger Neonatologie Sitz des ersten Nidcap-Ausbildungszentrums in Deutschland.
Broghammer hat jetzt vor allem Zeit. Sie kann abseits der alltäglichen Betriebsamkeit als stiller Beobachtungsposten am Inkubator stehen, sich über Stunden auf ein Baby einlassen, um zu begreifen, was es gerade erlebt. Zeigt es in bestimmten Situationen eine Schreckreaktion, indem es zum Beispiel die Finger spreizt? Verändert sich die Atmung? Bekommt es nervöse Flecken im Gesicht, rötet sich der ganze Körper? Versucht es, die Hand schützend vor Augen oder Ohren zu halten?
Dolmetscherin für die Sprache des Kindes
Broghammer sieht sich als Dolmetscherin für die Sprache des Kindes. „Mit dem Klinikteam und den Eltern wird dann beraten, was wir tun können, damit es leichter in dieser Welt zurechtkommt.“
Jedes Kind ist anders, jedes hat seine Strategie: „Wir müssen uns bei jedem Baby fragen, was es schon verkraftet“, sagt Natalie Broghammer. Manche sind mit 25 Wochen cooler als andere nach 30. Manche schreien, sobald ihnen das Geringste gegen den Strich geht. Manche stellen sich schlaff und lassen alles mit sich machen, als wollten sie ja nicht auffallen. „Das sind die Schwierigsten, weil man sie noch genauer anschauen und ihnen zu verstehen geben muss: du darfst ruhig rauskommen aus deinem Versteck, du darfst auf uns reagieren.“
Auch andere Kliniken achten darauf, dass es nicht so laut ist. Legen als Lichtschutz eine Decke über den Inkubator. Wollen möglichst viel Nähe zwischen Eltern und Kind schaffen. Versuchen schon sehr früh, mit Muttermilch zu ernähren – was ja auch den Müttern hilft. Viele geben sich die Schuld dafür, dass ihr Kind sich schon so früh so abmühen muss und sind froh, endlich was für das kleine Wesen tun zu können.
Nidcap ist mehr. „Es ist eine Wahrnehmungsschule“, sagt Christian Poets. „Pflegende und Ärzte müssen sich ganz zurücknehmen können, um auf das Frühchen zu hören.“ Er weiß, viele Kliniken interessieren sich für das Programm, scheuen aber die Umstellung. Nidcap würfelt den streng geordneten Stationsalltag durcheinander und kratzt an der Hierarchie. Wer mit dem Kindeswohl argumentieren kann, dessen Stimme hat Gewicht, egal wer sie erhebt. Nicht Medizintechnik gibt den Takt vor, kein Personal-Schichtplan, kein Lehrbuchwissen. Das Baby bestimmt.
Schläft das Baby gerade, wird die Visite verschoben
Schläft es, muss die Visite eben verschoben werden. Ist es gerade am Ende seiner Kraftreserven, wird eben erst mal kein Sensor gewechselt. Nicht jeder Arzt und jede Schwester ist begeistert, wenn Natalie Broghammer wieder dasteht und die ganze Zeit bei der Arbeit zuguckt. Es gibt Skeptiker, die sagen: „Ich brauche kein Nidcap, um aufmerksam und empathisch zu sein.“
„Jeder hat so seine eigene Idee, was gut für ein Baby ist“, sagt Birgit Holzhüter, 46, Ärztin in der Tübinger Neonatologie. „Ich dachte immer, ich kenn mich aus. Glaubte zum Beispiel, es ist normal, dass Frühgeborene ab und zu etwas pressen beim Atmen.“ In einer Klinik in Madrid stellte sie fest: keines der Babys presst. „Also heißt das vielleicht, dass wir irgendein Signal des Kindes noch nicht richtig verstanden haben.“ In Schweden, wo Nidcap seit vielen Jahren flächendeckend umgesetzt wird, kommt es kaum vor, dass Babys sich weigern zu essen. „Das ist auch hier unser Ziel“, sagt Birgit Holzhüter. Bevor die Sondennahrung fließt, bekommt das Baby jetzt einen Tropfen Muttermilch auf die Lippen geträufelt. Dann schmeckt’s viel besser.
„Früher dachte ich“, sagt Natalie Broghammer, „wenn die Augen zu sind, schlafen die Kleinen.“ Jetzt weiß sie: Manchmal wollen sie auch einfach nichts mehr wissen von dem ganzen Drumherum. Als Kinderkrankenschwester dachte sie: Nach dem Essen können die Babys erst mal ausruhen. Als Langzeit-Beobachterin hat sie neue Erkenntnisse: „Verdauen bedeutet richtig viel Arbeit für so ein Frühgeborenes.“ Das Lernen hört nie auf. Und es wäre bestimmt nicht verkehrt, wenn die Idee hinter Nidcap auch über die Neonatologie hinaus Verbreitung in der Medizin fände.
Nidcap fordert Personal, Zeit und somit Geld
Nidcap fordert Personal, Zeit und somit Geld. Eine Hürde für einige von Christian Poets Kollegen, die am liebsten sofort einsteigen würden. Und ein Grund dafür, dass Deutschland im weltweiten Vergleich noch ein Nachzügler ist. In Ländern wie Belgien oder Schweden stützt das Gesundheitssystem Häuser, die mit dem Programm arbeiten. Auch weil schon Kosten einkalkuliert sind, die entstehen, wenn aus Frühchen dann auffällige Schulkinder werden.
Es piepst. Maja hat Atemaussetzer. Auf dem Monitor fällt der Sauerstoffsättigungswert rapide in den Keller, normalisiert sich auch rasch wieder. „Das ist nicht schlimm, anfangs passierte das noch öfter und dauerte viel länger“, sagt Constance Gavranovic. Und kann doch die Angst, die sie kurz überfiel, kaum verbergen.
Seit einer Woche darf sie mithelfen, ihre Tochter zu pflegen. Den Baumwolltupfer anfeuchten und damit die Finger waschen, vorsichtig den Mund abreiben, das Köpfchen, die Achseln, die Füßchen wie aus Wachs, prall glänzend an der Ferse, faltig an der Sohle. „Hammer, wie sie das genießt, gell?“ Jetzt den Zwerg umdrehen: Das ist gar nicht so einfach. Sie könnte Maja ruhig etwas fester anpacken. Aber da muss die Mama erst noch reinwachsen.